-
“卵巣年齢がわかる検査”とはどのようなものですか?
それはAMHという検査です。最近、“卵巣年齢がわかる検査”として行われるようになってきました。ここではAMHについて、その数値がどのような意味を持つのか、その数値を不妊治療にどのように役立てたらよいのか、などについてお話ししたいと思います。
- AMHは“抗ミュラー管ホルモン”の略語で、卵巣に存在する成熟卵胞になる前の未熟卵胞(前胞状卵胞といいます)から分泌されているホルモンです。 したがってその値は卵巣に存在する前胞状卵胞の数に相関します。
- つまり将来の排卵のために準備状態にある卵胞数、言い換えれば卵巣の潜在的な排卵能力を表しているといえます。
- 各年齢により一定の数値を示すわけではなく、同年齢でも個人差が非常に大きなホルモンです。
- 加齢とともに低下し、閉経が近づくとほとんど検出されなくなります。
- AMHの値は、その人に生まれつきのものであり、治療により改善させることはできません。
- AMH値が低いほど、残存する卵胞数が減少していることを示しています。
- AMH値が低いほど、自然排卵が起こりにくくなります。
- AMH値が低いほど、排卵誘発剤に対する反応が弱くなり、発育卵胞数が少なくなります。
- AMH値が高い場合、通常の自然周期では問題はありませんが、排卵誘発剤を使用した場合には過剰に反応しやすく注意が必要です(卵巣過剰刺激症候群といいます)。
- AMH値で評価できるのは、排卵準備状態にある卵胞数のみで、卵子の質について評価することはできません。
- AMH値が低い場合は、比較的若年のうちに卵巣機能が低下し排卵能力が失われる可能性があります。したがって不妊治療を早期に開始し、早めにステップアップしていく必要があります。
- 体外受精の場合、排卵誘発剤の量、種類、排卵誘発法などを選択する上でAMH値は非常に参考になります。体外受精では必須の検査といえます。
- AMHは採血により検査します。月経周期に左右されず、どの時期の採血でも検査可能です。
-
不妊症とはどういう状態をいうのでしょうか?
- 日本産科婦人科学会では、不妊症とは「生殖年齢にある男女が妊娠を希望し、ある一定期間、避妊することなく通常の性交を継続的に行っているにもかかわらず妊娠の成立をみない場合」と定義しています。
- ここでいう一定期間とは国によっても異なり、わが国では2年間と考えるのが一般的でした。しかし晩婚化で検査・治療の開始年齢の高齢化が顕著になっており日本産科婦人科学会では平成27年に、この「一定期間」を1年程度とするのが一般的である、と変更しています。
- 日本では子供のいないご夫婦の割合は10~15%前後と言われていますが、これらすべてのご夫婦に挙児の希望があるわけではないので、このうち何らかの不妊原因があり、望んでいるにもかかわらずお子供の授からないご夫婦が不妊症ということになります。
-
不妊の原因にはどのようなものがあるのでしょうか?
以下に、不妊原因の割合をお示しします。
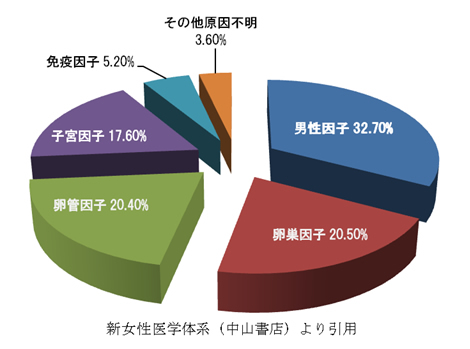
- 男性因子:精子の数、運動率などに問題がある場合
- 卵巣因子:多嚢胞性卵巣症候群などの排卵障害
- 卵管因子:子宮内膜症、クラミジア感染症などによる卵管通過障害
- 子宮因子:生まれつきの子宮形態異常、子宮筋腫、子宮内膜ポリープなど
- 免疫因子:抗リン脂質抗体症候群などによる不育症、抗精子抗体による受精障害など
ただし、不妊の原因は一つだけではなく、ご夫婦に複数存在することも多く、それぞれの原因の割合を正確に算出することは困難です。また不妊検査にはいくつもの項目がありますが、一部のものだけ検査するのでは不妊原因を見逃す恐れがあり、網羅的にすべての検査を行うことが重要です。
-
加齢とともに妊娠する能力はどのように変化するのでしょうか?
- 女性の年齢と妊娠能力は密接に関係しています。一般的に女性の妊娠能力は20歳代後半がピークとなりその後徐々に低下し、33歳前後より低下率が大きくなり、38歳前後より急激に低下してきます。この傾向は、自然妊娠のみならず不妊治療を受けた場合の治療成績にも反映されます。
-
加齢とともに不妊の治療成績はどのように変化するのでしょうか?
- 加齢とともに妊娠能力が低下することはすでにお話しましたが、不妊治療を受けているご夫婦であっても治療成績には年齢が大きく影響します。
- 日本における2022年ART登録施設の統計によれば、体外受精1回あたりの妊娠率は、33歳頃までは20歳代とほぼ変わらず35%前後を維持していますが、以後緩やかに低下し38歳で25%前後、その後低下は加速し43歳では10%程度になります。
- さらに、問題なのは年齢と共に流産率が高くなることです。自然妊娠の流産率は35歳前後までは15%前後ですが、35歳から40歳で20~25%、40歳以後は30~50%と急激に上昇します。
-
どのようなタイミングで不妊検査や治療を受けたらよいのでしょうか?
- 先にお話ししたように、不妊原因は様々で、ご夫婦が複数の不妊原因を持つ場合も稀ではありません。お子様を望んでいるにもかかわらず、結婚されて1年経過しても子宝に恵まれないご夫婦には検査を開始されることをお勧めします。
- 女性の年齢が35歳以上であれば、1年とは言わず、少しでも早い時期での受診をお勧めします。
- 加齢とともに卵子の数、質が低下するため、不妊治療の成績を左右するものは何よりも女性の年齢であることは医学的に証明されています。不妊治療の開始時期が早いほど良い結果が出やすいといえます。
-
腹腔鏡手術について教えて下さい
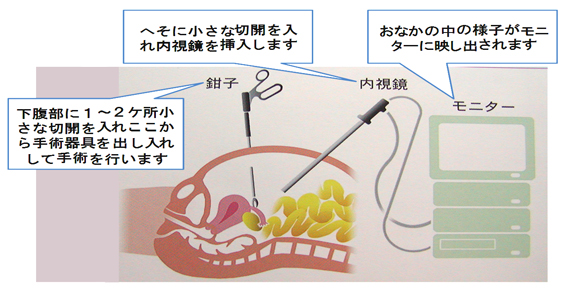
- 腹腔鏡手術は、カメラでおなかの中の様子をモニター画面に映し出し、それを見ながら小さな手術創から腹腔鏡手術専用の手術器具を出し入れして行います。おなかを大きく切開する開腹手術に対し腹腔鏡手術は“おなかを切らない手術”と呼ばれています(実際には小さな切開が必要)。
- 小さな手術創で手術を行えることが腹腔鏡手術の大きなメリットですが、逆にそれによる手術操作上の制約がデメリットにもなります。
腹腔鏡手術のメリット
- 小さな手術創で不妊原因の診断を行い、同時に癒着をはがすなどの治療を行うことが可能です。
- 手術創が小さいため術後の創痛が開腹手術に比べ軽度で、これにより入院期間が短く、早い社会復帰が可能です。
- 術後の腹腔内癒着発生の可能性が開腹手術に比べ少なくなります。
腹腔鏡手術のデメリット
- 腹腔内の癒着が強い場合には腹腔鏡手術が困難なことが多く、開腹手術へ変更しなければなりません。
- 卵巣腫瘍で悪性が疑われる場合は、腹腔鏡手術が可能な小さな腫瘍であっても腹腔鏡手術は適応外になり開腹手術が必要になります。したがって、その卵巣腫瘍か良性か悪性かを術前に正確に診断することが重要です。
腹腔鏡手術が適応となるのは以下のような患者様です。
- 原因不明不妊:卵管や子宮に関して、子宮卵管造影や超音波検査ではわからない不妊原因があるかどうかを検査する目的で腹腔鏡を行います。卵管周囲の癒着など不妊原因が発見された場合はその場で手術による治療が可能です。
- 卵巣嚢腫や子宮筋腫などの良性疾患:不妊の原因になっていると考えられる卵巣嚢腫や子宮筋腫が対象になります。ただし卵巣腫瘍は術前に良性か悪性かの診断を慎重に行う必要があります。悪性が疑われる卵巣腫瘍は腹腔鏡手術の適応にはなりません。
- 腹腔内に強い癒着が予想される場合には腹腔鏡手術はできません:過去に開腹手術を受けている方、子宮内膜症で手術をされる方は腹腔内に強固な臓器間の癒着が生じている可能性があります。腹腔鏡手術、開腹手術のどちらにするかは、双方の手術のメリットとデメリットを総合的に判断して決定する必要があります。
-
不妊治療はどのように進めていくのでしょうか?
治療方針は、まず以下の点を考慮した上で決定する必要があります。
- 通常の夫婦生活があり、結婚後1年以上経過しているかどうか。
- 明らかな不妊原因があるかどうか。そのために、ご夫婦には十分な問診を行い、さらに不妊症基本検査をすべて終了していただく必要があります。
- 妻の年齢。
- 当院を受診する以前に他のクリニックで治療を行っていたかどうか、行っていたのであればどのような治療をどのくらいの期間行っていたのか。
問診や検査で明らかな不妊原因が見出せない場合で、結婚後1年以内
- 基礎体温の計測を開始し、タイミング法から開始するのがよいでしょう。
タイミング法は、排卵日がそろそろ近いと思われる時期に来院していただき、超音波検査で卵胞(排卵が近づくとともに卵巣に作られる卵子を含んだ嚢胞)の大きさを計測します。さらに患者様には尿で排卵日を推定する排卵検査薬を用意していただくこともあります。双方の所見をあわせると排卵日をかなり正確に診断できるので、排卵日に合わせて性交渉を持ちます。 - タイミング法は長くても3~5回程度をめどに行います。これで妊娠に至らない場合は、人工授精へのステップアップを考慮します。
不妊原因が見出せない場合でも、不妊期間が1年以上の場合や妻の年齢が38歳以上の場合
- 人工授精から開始するのがよいでしょう。
自然妊娠は、その90%が結婚後2年目までに成立しています。一方、4年目以後では自然妊娠されるご夫婦はかなり少なくなり、5年目以後の自然妊娠は非常に稀になります。また、体外受精のデータによると妊娠率は33、34歳頃より徐々に低下し始め、37、38頃からは急激に低下します。 - 以上の理由で不妊期間が長いご夫婦や妻の年齢が高いご夫婦では、妊娠の可能性が低いタイミング法のために費やす数か月は無駄になってしまう可能性があり、直ちに人工授精から開始するのがよいと思われます。人工授精の回数は原則3~6回としていますが、とくに40歳以上の方では人工授精を3回程度にとどめ早めに体外受精にステップアップする、あるいはタイミング法の後、直ちに体外受精を開始することも考慮されるべきと考えます。
- 人工授精の方法ですが、タイミング法と同様に超音波検査や排卵検査薬を用いて排卵日を診断します。人工授精当日の朝に精液を採取していただき、洗浄濃縮という処置を精液に行います。洗浄により精液内の雑菌を取り除き、濃縮により状態の良い精子を集めて状態の悪い精子は取り除き、子宮内に注入することで精子と卵子が出会う確率を高めます。
何らかの不妊原因が認められた場合
- まず、その原因の治療、解決を最優先に考えます。その原因を治療、解決した上で、どのような方法から不妊治療を開始したらよいのかを判断します。
- 不妊原因が解決できればタイミング法でも妊娠可能ですが、原因によってはタイミング法では治療が難しく直ちに人工受精から開始した方がよい場合、あるいは体外受精や顕微授精でしか妊娠が望めない場合なども稀ではありません。
当院へ来院する以前に前医で治療を行っていた場合
- 前医での治療内容を十分に精査させていただいた上で、同じ治療を続けるのがよいのか、行っていた治療をステップアップさせた方がよいのか、あるいは手術を(子宮筋腫や卵巣嚢腫の摘出など)を行った方がよいのか、などの判断をさせていただきます。
診療のご予約
新規の患者様
婦人科(時間予約)、4Dエコー外来を受診の新規の患者様はインターネットから初診予約をお取りいただけます。
その他の項目を受診の患者様はお電話にてご相談ください。
042-525-2203(10:00~16:00 日曜・祝日を除く)
初診時にIDを発行いたします。その後はインターネットからのご予約が可能となります。
既にIDをお持ちの患者様
既にIDをお持ちの患者様は、専用予約システムからご予約が可能となっております。
乳腺外来・婦人科検診・市検診の患者様はIDの有無関係なく電話予約をお願いいたします。
当日について
当日の服装について
内診がある場合は、ズボンよりもスカートのような脱ぎ着しやすい服装をおすすめします。
持ち物について
- 健康保険証
- 基礎体温表(記録している方)
- 他院での検査やお薬手帳
お支払い方法について
- 現金
- クレジットカード
